Standardiserat vårdförlopp testikelcancer
Introduktion
Det standardiserade vårdförloppet innefattar testikulära, retroperitoneala och mediastinala germinalcellstumörer; alla benämns här som testikelcancer. Följande diagnoskoder omfattas: C62, C38.3, C48.0.
Syftet med standardiserade vårdförlopp (SVF) är att alla som utreds för cancermisstanke ska uppleva en välorganiserad, helhetsorienterad professionell vård utan onödig väntetid oavsett var i landet patienten söker vård. Det innebär att samtliga steg i processen och samtliga ledtider är beräknade utifrån hur många dagar som krävs för att genomföra ingående utredningar fram till start av behandling, utan hänsyn till nuvarande organisation och arbetssätt. Respektive region ansvarar för att organisation och resurser möjliggör genomförandet. Vårdförloppet bygger på aktuella behandlingsriktlinjer (se sidan Nationellt vårdprogram testikelcancer, cancercentrum.se) och de nationella vårdprogrammen för cancerrehabilitering och palliativ vård samt i relevanta fall bäckencancerrehabilitering. Se även vårdprogram för ohälsosamma levnadsvanor. Den nationella arbetsgruppen för SVF Testikelcancer ansvarar för att se över vårdförloppet årligen.
Vid misstanke om malignitet hos barn och ungdomar under 18 år ska inte ett SVF startas. I dessa fall ska närmaste barnklinik och/eller barnonkologiska klinik kontaktas redan samma dag för skyndsam vidare utredning.
Förändringar jämfört med tidigare version
2025-05-06
Följande förändringar har gjorts i kapitel 2 Ingång till standardiserat vårdförlopp:
- ”Palpabel knöl i testikeln” är borttaget från kriterierna för välgrundad misstanke. Palpabel knöl ger misstanke och ska föranleda ultraljudsundersökning.
- Ultraljud är inte längre en filterfunktion. Det har i stället lagts till som en undersökning vid misstanke, med formuleringen ”skyndsam ultraljudsundersökning av testiklarna”.
- Flödesschemat är uppdaterat med ovanstående ändringar.
Förutom ovanstående förändringar har dokumentet även en ändrad struktur, samma som för alla vårdförlopp, enligt följande:
- Förenklade texter: Kapitlet Generellt om standardiserade vårdförlopp är borttagen. Generiska texter nedkortade och information om kontaktsjuksköterska har lyfts in i utredningsblocken med länk till nationell uppdragsbeskrivning.
- Avsnitt om t.ex. MDK, klassifikation och kvalitetsindikatorer är borttagna för att undvika upprepning av information som finns i vårdprogrammen.
- Diagnosspecifik remissinformation: Generiskt remissinnehåll borttaget för att fokusera på det som är diagnosspecifikt.
- Kodningsvägledningen är en bilaga här i stället för att publiceras separat.
2023-08-10
Tillägg av koder i flödesschemat.
2019-06-10
- Ändrad definition av ”Start av behandling, annan: ”Besök hos onkolog” ändrat till ”Kontakt med onkolog”.
- Arbetsgruppen uppdaterad.
- Layout och standardtexter uppdaterat till 2019 års mall.
- Flödesschemat uppdaterat med ovanstående ändring.
Ingång till standardiserat vårdförlopp
Misstanke
Följande ska föranleda misstanke:
- palpabel knöl i testikeln
- förändring av storlek eller konsistens på testikel
- smärta, obehag eller tyngdkänsla i testikel utan annan uppenbar förklaring
- misstänkt bitestikelinflammation där symtomen kvarstår efter tre veckor trots behandling
- nytillkommen bröstkörtelförstoring utan annan uppenbar förklaring.
Vid misstanke bör följande utföras:
- klinisk undersökning med grundlig undersökning av testiklarna
- skyndsam ultraljudsundersökning av testiklarna
- vid nytillkommen bröstkörtelförstoring utan annan uppenbar förklaring, ta beta‑hCG (humant koriongonadotropin) eller total+beta-hCG.
Observera: Vid radiologiska eller kliniska tecken på omfattande metastasering eller vid mycket höga tumörmarkörnivåer (AFP [alfa-fetoprotein] och hCG) ska regionansvarig onkolog kontaktas omgående och patienten ska handläggas akut.
Välgrundad misstanke – kriterier för start av utredning enligt standardiserat vårdförlopp
Välgrundad misstanke föreligger vid ett eller flera av följande:
- misstanke om testikeltumör vid bilddiagnostik
- förhöjt AFP som inte förklaras av leversjukdom
- förhöjt beta-hCG
- histopatologiskt fynd talande för germinalcellscancer.
Remiss för utredning vid välgrundad misstanke
Innan SVF-remiss skickas, beakta att patienten önskar, har nytta av och klarar av utredningen. Beslutet ska fattas i samråd med patienten och eventuellt med närstående om patienten önskar det.
Remissen ska utöver standarduppgifter innehålla kontaktuppgifter (telefonnummer) till patienten och inremitterande för att möjliggöra snabb kontakt.
Den som remitterar till utredning ska informera patienten om att det finns anledning att göra fler undersökningar för att ta reda på om patienten har eller inte har cancer och att utredningen sker enligt standardiserat vårdförlopp.
Hantering av återfall
Patienter som behandlats för testikelcancer och får återfall (recidiv) under pågående uppföljning ska utredas utanför SVF. Däremot ska ett nytt SVF startas för de patienter som får återfall efter avslutad uppföljning.
Utredning och beslut om behandling
Flödesschema för vårdförloppet
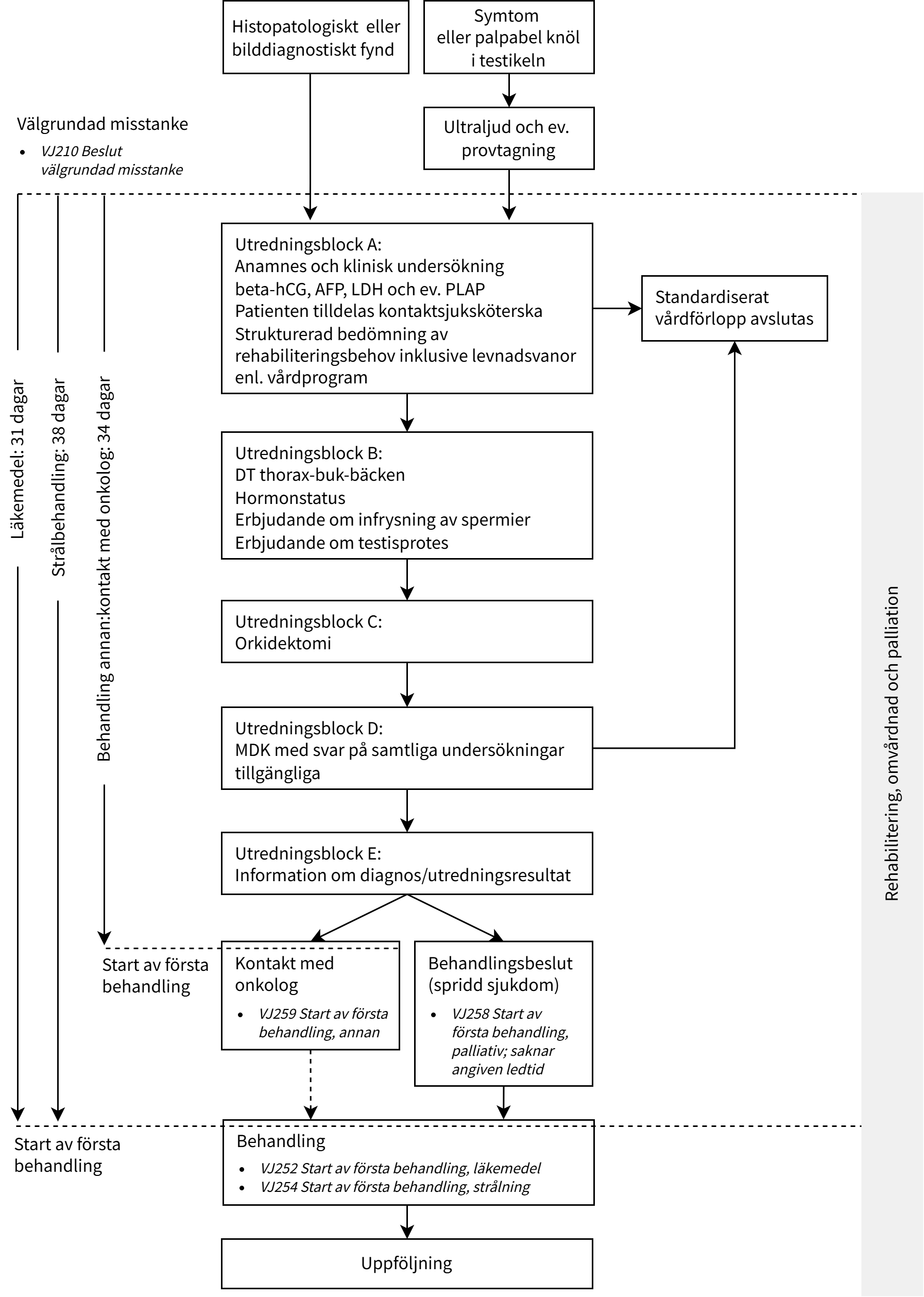
Utredningsförlopp
Vid mottagande av remiss ska patienten bokas för ultraljud (om inte redan utfört) och besök hos urolog.
Observera: Vid radiologiska eller kliniska tecken på omfattande metastasering eller vid mycket höga tumörmarkörnivåer ska regionansvarig onkolog kontaktas omgående och patienten ska handläggas akut.
Patienter bör erbjudas plats i kliniska studier när sådana finns, även om det påverkar utredningen eller ledtiderna.
Utredningen ska planeras i samråd med patienten och närstående om patienten önskar det. Uppmärksamma särskilt om patienten har minderåriga barn.
Alla patienter ska få information om hur sjukdomen och behandlingen kan påverka fertiliteten och ska före orkidektomin erbjudas kontakt med en fertilitetsenhet för infrysning av spermier. Inför orkidektomin ska alla patienter erbjudas testikelprotesinläggning.
SVF kan avslutas om patienten inte önskar, har nytta av eller klarar av utredning eller potentiell behandling.
|
Block A |
Block B |
Block C |
|
Anamnes och klinisk undersökning beta-hCG, AFP, LDH och ev. PLAP Patienten tilldelas kontaktsjuksköterska Strukturerad bedömning av rehabiliteringsbehov inklusive levnadsvanor enl. vårdprogram |
DT thorax-buk-bäcken Hormonstatus Erbjudande om infrysning av spermier Erbjudande om testikelprotes |
Orkidektomi |
|
Block D |
Block E |
|
|
MDK med svar på samtliga undersökningar tillgängliga |
Information om diagnos/utredningsresultat |
|
|
Resultat av block A |
Åtgärd |
|
Fortsatt misstanke om testikelcancer |
Block B–D utförs |
|
Misstanke om diagnos som inte omfattas av det standardiserade vårdförloppet |
Det standardiserade vårdförloppet avslutas och patienten remitteras ev. till relevant enhet för utredning |
|
Resultat av block B–D |
Åtgärd |
|
Bekräftad testikelcancer |
Block E utförs |
|
Diagnos som inte omfattas av det standardiserade vårdförloppet |
Det standardiserade vårdförloppet avslutas och patienten remitteras ev. till relevant enhet för utredning |
Beslut om behandling
Beslut om behandling ska fattas av den behandlande läkaren i samråd med patienten, och tillsammans med de närstående om patienten önskar det.
Uppföljning av standardiserat vårdförlopp
Ledtider för nationell uppföljning
Följande ledtider används för nationell uppföljning av de standardiserade vårdförloppen (SVF) med målet att 80 % av de patienter som utreds i ett SVF ska utredas inom ledtiderna.
|
Från |
Till |
Tid |
|
Beslut välgrundad misstanke |
Kontakt med onkolog för upprepad stadieindelning, exspektans eller information om adjuvant behandling (kodas som Start av första behandling, annan) |
34 kalenderdagar |
|
Beslut välgrundad misstanke |
Start av första behandling, läkemedel* |
31 kalenderdagar |
|
Beslut välgrundad misstanke |
Start av första behandling, strålbehandling* |
38 kalenderdagar |
*Gäller vid spridd sjukdom.
Tiderna för tumörspecifik behandling (läkemedelsbehandling och strålbehandling) gäller vid såväl kurativ som palliativ intention.
När en patient ingår i kliniska studier kan ledtiderna påverkas. Se kodningsvägledningen för riktlinjer om hur detta ska rapporteras.
Beräkning av ledtider
Rekommenderade ledtider för de delar av utredningen som ingår i SVF.
|
Från |
Till |
Tid |
|
Beslut välgrundad misstanke |
Välgrundad misstanke – remiss mottagen |
1 kalenderdag |
|
Välgrundad misstanke – remiss mottagen |
Första besök i specialiserad vård (block A) |
5 kalenderdagar |
|
Första besök i specialiserad vård (block A) |
Orkidektomi (block C) |
7 kalenderdagar |
|
Orkidektomi (block C) |
MDK (block D) |
10 kalenderdagar |
|
MDK (block D) |
Information om diagnos/utredningsresultat (block E) |
1 kalenderdag |
|
Information om diagnos/utredningsresultat (block E) |
Kontakt med onkolog för upprepad stadieindelning, exspektans eller information om adjuvant behandling.* Kontakten kodas som Start av första behandling, annan. |
10 kalenderdagar |
|
Information om diagnos/utredningsresultat, spridd sjukdom (block E) |
Start av första behandling, läkemedel |
7 kalenderdagar |
|
Information om diagnos/utredningsresultat, spridd sjukdom (block E) |
Start av första behandling, strålbehandling |
14 kalenderdagar |
*Kontakten kodas som Start av första behandling, annan.
Övrig uppföljning
Utöver ledtider följs även inklusion i SVF med målet att 70 % av nya cancerfall inom aktuella diagnoser ska utredas i ett standardiserat vårdförlopp. Patienternas upplevelse följs genom PREM-enkäter. Vårdens kvalitet följs via kvalitetsregister för respektive diagnos.
Statistik redovisas på cancercentrum.se.
Arbetsgruppens sammansättning
- Gabriella Cohn Cedermark, ordförande, ordförande för svenska delen av Swenoteca, docent, onkolog, Karolinska Universitetssjukhuset, Stockholm
- Olof Ståhl, ordförande, registerhållare kvalitetsregistret för testikelcancer, med.dr, onkolog, Skånes universitetssjukhus, Lund
-
Anders Kjellman, docent, urolog, Karolinska universitetssjukhuset, Stockholm
- Anna Grenabo, docent, urolog, Sahlgrenska Universitetssjukhuset, Göteborg
- Anna Thor, med.dr, urolog, Karolinska universitetssjukhuset, Stockholm
- Annika Hedlund, onkolog, Sahlgrenska Universitetssjukhuset, Göteborg
-
Axel Gerdtsson, med.dr, urolog, Skånes universitetssjukhus, Malmö
- Ingrid Glimelius, docent, onkolog, Akademiska sjukhuset, Uppsala
-
Mark Albeek, specialist i allmänmedicin, Liljeholmens vårdcentral, Stockholm
- Martin Hellström, onkolog, Norrlands Universitetssjukhus, Umeå
- Oskar Aspegren, patolog, Karolinska Universitetssjukhuset, Stockholm
- Per Liss, docent, radiolog, Akademiska sjukhuset, Uppsala
- Susanne Olofsson, kontaktsjuksköterska, Karolinska Universitetssjukhuset, Stockholm
Bilaga 1 Kodningsvägledning
Senast uppdaterad: 2025-05-06. Se beskrivning längst ned.
En diagnosövergripande kodningsvägledning finns på sidan Mätning och kodning, cancercentrum.se.
Obligatorisk kod: Start av SVF
VJ210 – Beslut välgrundad misstanke
Datum då beslut fattas om att välgrundad misstanke föreligger, i enlighet med kriterierna i vårdförloppsbeskrivningen.
Hantering av recidiv (återfall)
Ett standardiserat vårdförlopp (SVF) ska omfatta de patienter som får den aktuella cancerdiagnosen för första gången och de som insjuknar igen efter ett avslutat uppföljnings- eller kontrollprogram. Patienter som får recidiv under pågående uppföljning ska inte inkluderas i SVF.
Obligatorisk kod vid överflyttning mellan regioner
VJ291 – Patient mottagen från annan region
Den region som avslutar SVF (vid start av behandling eller av annan orsak) ska rapportera hela vårdförloppet till den nationella väntetidsdatabasen, även när SVF har startats i en annan region.
Regionen ska då rapportera
- datum för välgrundad misstanke (VJ210)
- datum för remissmottagande (VJ291) samt vilken region som remitterat patienten
- datum för avslut (VJ250 till VJ278)
- patientens folkbokföringslänskod.
När en SVF-patient remitteras till en annan region är det därför viktigt att remissen innehåller information om datum för välgrundad misstanke.
Remitterande region kan använda kod VJ290 för intern uppföljning (frivillig kod).
Frivillig kod under utredning
VJ222 – Kirurgisk åtgärd för diagnostik (orkidektomi)
Datum för orkidektomi. Observera att denna kod aldrig används för att avsluta ett vårdförlopp.
Obligatorisk kod för avslut
Det är obligatoriskt att ange EN avslutskod, antingen för start av behandling eller för avslut av annan orsak.
Koder när SVF avslutas vid start av behandling
VJ252 – Start av första behandling, läkemedel
Datum för start av kurativ eller palliativ cancerspecifik läkemedelsbehandling. Används även för kombinerad behandling (radiokemoterapi) som startar med läkemedelsbehandling. Koden används vid spridd sjukdom.
VJ254 – Start av första behandling, strålning
Datum för start av kurativ eller palliativ strålbehandling. Används även för kombinerad behandling (radiokemoterapi) som startar med strålbehandling. Koden används vid spridd sjukdom.
VJ258 – Start av första behandling, palliativ
Avser symtomlindrande behandling. Koden används om ingen tumörspecifik behandling ges. Koden ska sättas vid datum för behandlingsbeslutet tillsammans med patienten. Själva behandlingen (mot t.ex. illamående, smärta) har ofta startat redan under utredningen.
VJ259 – Start av första behandling, annan: Kontakt med onkolog för upprepad stadieindelning, exspektans eller information om adjuvant behandling
Datum för kontakt med onkolog för upprepad stadieindelning, exspektans eller information om adjuvant behandling. Koden ska sättas vid kontakten för ställningstagande till upprepad stadieindelning etc., inte vid start av åtgärd.
Koder när SVF avslutas av annan orsak
VJ270 – Kriterier för välgrundad misstanke ej uppfyllda
Remissgranskning visar att patienten är anmäld till SVF på felaktig grund; ingen utredning startas.
VJ272 – Annan cancer – utredningen resulterar i annan cancerdiagnos
Utredningen resulterar i att en annan cancerdiagnos ställs. Koden sätts vid datum för det avslutande samtalet. Annat SVF kan startas om sådant finns.
VJ274 – Andra medicinska skäl
Efter läkarbedömning, när annan allvarlig sjukdom eller andra omständigheter behöver behandlas eller åtgärdas först och som avsevärt (> 3 veckor) förlänger ledtiden. Kan t.ex. användas
- vid annan samtidig cancer, stroke, akut hjärtinfarkt, svår demens, allvarligt missbruk eller liknande
- när patienten inkluderas i klinisk studie om det förväntas förlänga ledtiden avsevärt (> 3 veckor)
- när patienten avlider innan start av behandling. Detta gäller oavsett var i vårdförloppet man är.
VJ276 – Patientens val
Patienten tackar aktivt nej till erbjuden tid eller uteblir vid flera tillfällen vilket avsevärt (> 3 veckor) förlänger ledtiden. Används även om patienten tackar aktivt nej till att utredas eller behandlas enligt ett standardiserat vårdförlopp liksom om patienten väljer att behandlas utomlands. När en patient enbart begär ett senare datum för utredning eller behandling ska koden inte användas (eftersom det standardiserade vårdförloppet inte ska avslutas). Se i stället riktlinjer för avvikelseregistrering vid rapportering av standardiserat vårdförlopp. Du hittar dokumentet ”Riktlinjer för avvikelseregistrering vid rapportering av SVF” på cancercentrum.se, under rubriken ”Mer information” på sidan Mätning och kodning.
VJ278 – Misstanke om cancer avskrivs
Utredningen resulterar i att en annan diagnos än cancer ställs, eller att ingen diagnos ställs och fortsatt handläggning sker utanför SVF.
Frivilliga koder för lokal uppföljning
Koderna kan rapporteras till väntetidsdatabasen men följs inte på nationell nivå.
VJ215 – Välgrundad misstanke om cancer - remiss mottagen i specialiserad vård
Datum då remiss tas emot.
VJ220 – Välgrundad misstanke om cancer - remiss bedömd av koordinator/läkare i specialiserad vård
Datum då remiss är bedömd.
VJ222 – Kirurgisk åtgärd för diagnostik (orkidektomi)
Datum för orkidektomi. Observera att denna kod aldrig används för att avsluta ett vårdförlopp.
VJ225 – Första besök i specialiserad vård
Datum för första besök för utredning eller bedömning.
VJ235 – Multidisciplinär konferens (MDK)
Datum för multidisciplinär konferens.
VJ240 – Information om diagnos/utredningsresultat
Datum då patienten informeras om diagnos/utredningsresultat.
VJ243 – Behandlingsbeslut efter basutredning
Datum för behandlingsbeslut i samråd med patienten.
VJ290 – Patient överflyttad till annan region
Datum då patienten remitterats till annan region. Koden ska inte rapporteras till den nationella väntetidsdatabasen (Signe) om patienten även rapporteras in med en avslutskod. Med avslutskod menas kod för start av behandling eller avslut av annan orsak.
Förändringar i kodningsvägledningen
2025-05-06
- VJ274 – Andra medicinska skäl: inklusion i klinisk studie tillagt som exempel på användning av koden. Samma för alla vårdförlopp.
- VJ205 – Remissbeslut vid misstanke är borttagen eftersom vårdförloppet inte längre har en filterfunktion.
2023-12-14
VJ290 – Patient överflyttad till annan region: Ny förtydligande text, samma för alla vårdförlopp.
2023-08-10
Förtydligat benämningen av kod VJ272 från ”Annan cancer – utredningen resulterar i cancerdiagnos” till ”Annan cancer – utredningen resulterar i annan cancerdiagnos”.
Tillägg av kod VJ290 – Patient överflyttad till annan region.
Kompletterat med flödesschema.
2023-03-27
Ny förtydligande text för koderna
- VJ272 – Annan cancer – utredningen resulterar i cancerdiagnos
- VJ274 – Andra medicinska skäl
- VJ276 – Patientens val
- VJ278 – Misstanke om cancer avskrivs.
Tillägg av inledande text i avsnittet Frivilliga koder för lokal uppföljning.
2022-01-14
- VJ274 – Andra medicinska skäl: Ny förtydligande text, samma för alla vårdförlopp.
- VJ291 – Patient mottagen från annat landsting/region: Ny förtydligande text, samma för alla vårdförlopp.
2019-12-13
Ändrad definition av VJ259 – Start av första behandling, annan: Besök hos onkolog ändrat till Kontakt med onkolog.
2017-12-15
Förtydligande av hur recidiv (återfall) ska hanteras. Förtydligande av att endast en avslutskod ska användas. Förtydligande av att kod VJ222 – Kirurgisk åtgärd för diagnostik – finns för diagnosen. Ny layout.
