Graviditet och livmoderhalscancer
Rekommendationer
Diagnos av livmoderhalscancer under graviditet är sällsynt; i Sverige diagnostiseras cirka 1 % av fallen under graviditet 375376.
Patienter med invasiv livmoderhalscancer under graviditet ska omgående remitteras till en specialistkvinnoklinik och handläggningen ska ske multidisciplinärt inkluderande tumörkirurg, gynonkolog, obstetriker, radiolog, patolog och neonatolog. Såväl PAD som MRT och övrig bilddiagnostik ska förevisas på en multidisciplinär konferens (MDK) där en behandlingsplan läggs upp som därefter diskuteras med patienten.
Grundläggande inför behandlingsbeslutet är utförlig information till patienten om prognosen för det aktuella sjukdomsstadiet och riskerna för fostret, samt lyhördhet för patientens synpunkter kring att avsluta eller fortsätta graviditeten. Viktigt är att inte fatta akuta förhastade beslut utan att ta den tid som behövs för patienten för att komma fram till ett behandlingsbeslut. Psykologiskt stöd till patienten är nödvändigt.
Behandlingsbeslutet grundar sig på följande kriterier:
- graviditetslängd
- lokal tumörutbredning
- lymfkörtelstatus
- histologisk typ
- fjärrspridning.
Handläggning
- Vid stadium IA1: Konisering.
- Vid stadium IA2–IB3 till och med graviditetsvecka 22: Laparoskopisk lymfkörtelutrymning. Om cervixtumören ≤ 2 cm: Enkel trakelektomi eller stor kon.
- Efter graviditetsvecka 22: Ej lymfkörtelutrymning.
- NACT vid stadium > IB2. NACT övervägs vid stadium IB1 > 2 cm.
- MRT 1 gång per månad.
- Sectio i graviditetsvecka 34–35 om inte lymfkörtelspridning påvisats (stadium IA2–IB2).
- Vid stadium > IB2 eller vid lymfkörtelspridning i stadium IA2–IB2: Avbrytande av graviditeten.
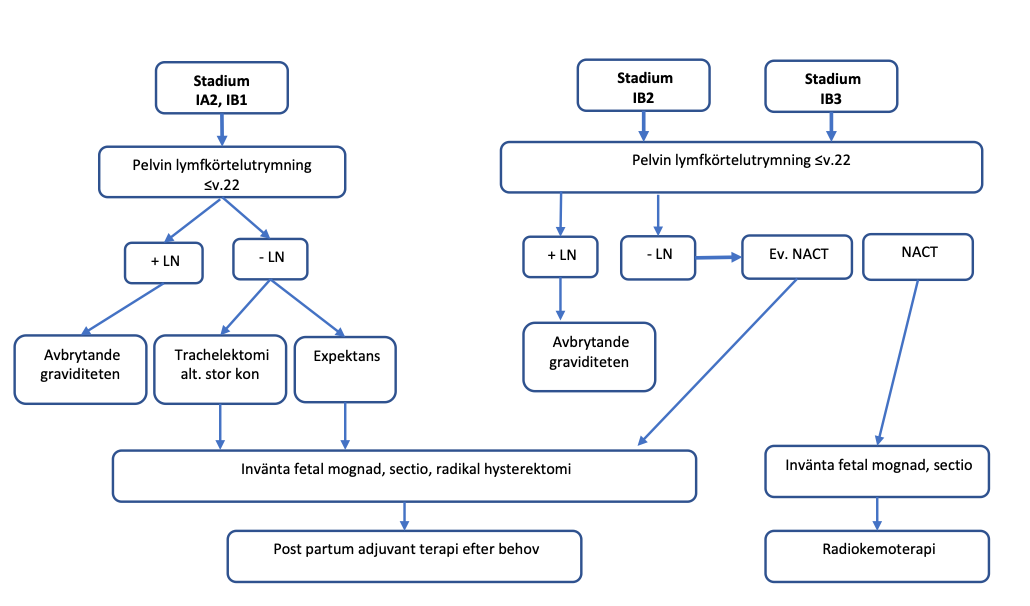
Figur 15. Behandlingsstrategi vid livmoderhalscancer stadium IA2–IB2 under graviditet (modifierat efter Amant el al. 2014 377).
Graviditetslängd
En säker och ändamålsenlig behandling av livmoderhalscancer under graviditet förutsätter korrekt datering av graviditeten. Med hänsyn till risken för skador på fostret kan graviditeten indelas i tre faser: konception/implantationsfasen, organogenesen och den fetala fasen. Under de första tio dagarna efter konception resulterar ev. skador i en ”allt eller inget”-effekt. Ett icke-viabelt embryo spontanaborteras. Risken för missbildningar är störst under organogenesen, dvs. perioden 10 dagar – 8 veckor efter konception. Vissa organsystem som ögon, genitalia, hematopoes och CNS fortsätter att utvecklas under ytterligare 2–4 veckor. Därför är användning av cytostatika kontraindicerad under graviditetens första 12–14 veckor räknat från sista menstruation (dvs. 10–12 veckor efter befruktning). Joniserande strålning i doser som ges för behandling av livmoderhalscancer resulterar i letala skador på embryo/foster och kan inte ingå i behandlingen om patienten önskar bevara graviditeten 156378.
Klinisk, cytologisk och histopatologisk utredning
Klinisk, cytologisk och histologisk diagnostik av cervixpatologi kan vara svår under graviditet på grund av fysiologiska förändringar och decidua-omvandling. Vid blödning eller andra besvär är det viktigt att genomföra en gynekologisk undersökning med inspektion av cervix.
Vid den första MVC-kontrollen hos barnmorska rekommenderas att cellprov tas om det inte är taget enligt screeningprogram och Socialstyrelsens riktlinjer. Flera fall av invasiv livmoderhalscancer upptäckta under framskriden graviditet de senaste åren i Sverige understryker detta.
Vid en kliniskt eller cytologiskt misstänkt förändring på portio bör kolposkopi utföras av en erfaren gynekolog och biopsi tas utan dröjsmål. På remissen ska det stå att provet är taget under graviditet och snabbsvar begäras. Om patologiska förändringar föreligger ska PAD eftergranskas av en referenspatolog.
Behandling eller provtagning med slyng- eller laserexcision är under graviditet indicerad endast vid misstanke om cancer och bör undvikas p.g.a. ökad risk för missfall, prematurbörd samt stora blödningar. Cervixdysplasi behöver inte behandlas under graviditet, när invasiv förändring är utesluten, men kräver uppföljning post partum. Se vidare C-ARG Rapport 63, regionala vårdprogram och NVP cervixcancerprevention.
Stadieindelning och bilddiagnostik
Noggrann stadieindelning är avgörande inför behandlingsbeslut. Bilddiagnostisk utredning inkluderar MRT av lilla bäckenet/översiktligt buk (utan gadolinium-kontrast) samt lågdos-DT thorax. Viktigt att poängtera är att PET-DT inte ska genomföras under graviditet då den ger höga doser strålning till fostret. Undersökning i narkos ska genomföras av en erfaren tumörkirurg och en gynonkolog för att få en klar bild av den lokala tumörutbredningen.
Laparoskopisk lymfkörtelutrymning
Laparoskopisk utrymning av bäckenkörtlar för klarläggande av lymfkörtelspridning kan vara aktuellt i tidig graviditet vid tidiga tumörstadier (IA2–IB2). Laparoskopisk utrymning av bäckenlymfkörtlar av en erfaren tumörkirurg kan utföras säkert före graviditetsvecka 20(–22). Utbytet av lymfkörtlar sjunker dock efter vecka 22 och tillförlitligheten av körtelstatus blir sämre 377378379. Portvaktskörtelbiopsi ska inte genomföras under graviditet.
Histologisk typ
Eftergranskning av PAD ska utföras av en referenspatolog inom gynpatologi. Skivepitelcancer, adenocancer och adenoskvamös cancer handläggs enligt sedvanliga behandlingsrekommendationer. Vid histologisk subtyp med dålig prognos, som småcellig neuroendokrin cancer, bör graviditeten avslutas och behandling inledas omgående.
Behandling
Nedanstående behandlingsrekommendationer är baserade på de senaste riktlinjerna från ESGO, utarbetade av en samlad internationell expertis som genomfört en uttömmande genomgång av tillgänglig litteratur 156377378380.
Behandling om kvinnan inte önskar fortsätta graviditeten
Avslut av graviditet och därefter inledning av behandling enligt riktlinjer för icke-gravid.
Stadium ≤ IB1: Primär radikal kirurgi i samma seans som sectio eller sectio parva, alternativt inducerad abort följd av radikal kirurgi.
Stadium ≥ IB2: Sectio, sectio parva eller inducerad abort, följd av behandling enligt riktlinjerna för icke-gravida.
Behandling om kvinnan önskar behålla graviditeten
Graviditetssparande behandling kan erbjudas i noggrant selekterade fall till motiverade patienter där man haft en djupgående diskussion om möjligheter och risker, och om att erfarenheterna av denna typ av behandling är begränsade och därför inte är fullständigt vetenskapligt utvärderade.
Om patienten väljer att fortsätta graviditeten kan neoadjuvant cytostatikabehandling vara ett alternativ vid livmoderhalscancer i tidiga stadier (IB1, IB2, se nedan), med målet att uppnå sjukdomskontroll i avvaktan på att fostret ska uppnå tillräcklig mognad för att graviditeten ska kunna avslutas. Detta gäller dock inte före femtonde graviditetsveckan, då cytostatikabehandling är kontraindicerad 156378.
Vid diskussion med patienten är det viktigt att framhålla att neoadjuvant cytostatikabehandling är experimentell. Det finns ännu få rapporter om behandlingsresultat i form av återfallsfrekvens och långtidsöverlevnad. När det gäller påverkan på barn som erhållit prenatal cytostatika finns idag flera rapporter angående seneffekter efter uppföljning i upp till 20 år av barn som behandlats på detta sätt 380381382383384. Data har hittills inte påvisat ökad sjuklighet vad gäller CNS- eller hjärtfunktion 381382383384385. Prematuritet var associerad med viss nedsättning av kognitiv utveckling, och författarna i ovan angivna studier drar slutsatsen att det är angeläget att försöka undvika iatrogen prematur förlossning före v. 34–35. Dock har nu hörselnedsättning påvisats efter cisplatinbehandling 386387388389. Vikten av fortsatt uppföljning för säkrare data poängteras.
Livmoderhalscancer diagnostiserad före graviditetsvecka 15
Stadium IA1: Enbart konisation rekommenderas. Körtelutrymning är inte indicerad.
Stadium IA2–IB1: Laparoskopisk utrymning av bäckenlymfkörtlar av erfaren tumörkirurg kan övervägas.
Vid negativa körtlar rekommenderas enkel trakelektomi eller konisation. Radikal trakelektomi rekommenderas inte på grund av risk för spontan abort.
Vid lymfkörtelmetastaser eller mer avancerat stadium rekommenderas avbrytande av graviditeten och definitiv behandling.
Livmoderhalscancer diagnostiserad i graviditetsvecka 15–22
Stadium 1A1: Konisation. Körtelutrymning är inte indicerad.
Stadium IA2–IB1: Laparoskopisk lymfkörtelutrymning av erfaren tumörkirurg.
Vid negativa körtlar rekommenderas enkel trakelektomi eller konisation. Radikal trakelektomi rekommenderas inte på grund av risk för spontan abort.
Vid lymfkörtelmetastaser rekommenderas avbrytande av graviditeten och definitiv behandling.
Stadium IB2: Laparoskopisk lymfkörtelutrymning av erfaren tumörkirurg.
Vid negativa körtlar kan neoadjuvant cytostatikabehandling övervägas under observation inkluderande månatliga MRT och gynekologiska undersökningar. Graviditeten avslutas i cirka graviditetsvecka 34–35 med sectio och radikal hysterektomi.
Vid progress under cytostatikabehandling måste graviditeten avbrytas tidigare.
Stadium IB3: Laparoskopisk lymfkörtelutrymning av erfaren tumörkirurg.
Vid negativa körtlar rekommenderas neoadjuvant cytostatikabehandling under observation inkluderande månatliga MRT och gynekologiska undersökningar. Graviditeten avslutas i cirka graviditetsvecka 34–35 med sectio. Därefter individuellt beslut om fortsatt behandling, radikal hysterektomi alternativt definitiv kombinerad cytostatika- och strålbehandling och brachyterapi, där primär tumörstorlek och grad av respons på neoadjuvant cytostatikabehandling är avgörande faktorer. Om radikal hysterektomi genomförs ska PAD diskuteras på MDK inför ställningstagande till postoperativ behandling.
Vid progress under cytostatikabehandling måste graviditeten avslutas tidigare.
Vid körtelmetastaser eller mer avancerat stadium rekommenderas avbrytande av graviditeten och definitiv behandling.
Livmoderhalscancer diagnostiserad efter graviditetsvecka 22
Laparoskopisk utrymning av bäckenlymfkörtlar rekommenderas inte.
Stadium 1A1: Konisation.
Stadium IA2–IB1: Man kan överväga att avvakta med behandling till partus, alternativt kan man överväga neoadjuvant cytostatikabehandling. Under båda alternativen observation inkluderande månatliga MRT och gynekologiska undersökningar. Graviditeten avslutas med sectio i graviditetsvecka 34–35 följt av radikal hysterektomi med körtelutrymning.
Stadium IB2: Exspektans om endast en cytostatikabehandling kan förväntas behöva ges före avslutande av graviditeten alternativt neoadjuvant cytostatikabehandling. Observation inkluderande månatliga MRT och gynekologiska undersökningar. Planerat sectio i graviditetsvecka 34–35, följt av radikal hysterektomi med körtelutrymning.
Stadium IB3: Neoadjuvant cytostatikabehandling rekommenderas under observation inkluderande månatliga MRT och gynekologiska undersökningar. Graviditeten avslutas med sectio i graviditetsvecka 34–35, därefter kombinerad cytostatika- och strålbehandling och brachyterapi.
Vid progress under cytostatikabehandling måste graviditeten avslutas tidigare.
Vid mer avancerat stadium rekommenderas ej bevarande av graviditeten.
Neoadjuvant cytostatikabehandling
Vid neoadjuvant cytostatikabehandling under graviditet rekommenderas platinumbaserad kombinationsbehandling. Längst erfarenhet finns med cisplatin tillsammans med paklitaxel (175 mg/m2) med behandling var tredje vecka. I färska rapporter från Holland har dock fall av hörselpåverkan påvisats efter cisplatinbehandling under graviditet 386387. Det finns även dokumenterat att barn och unga som behandlats med cisplatin uppvisat hörselnedsättning och påverkan på tal och språkutveckling 388389. Karboplatin (dosering AUC 5–6) i kombination med paklitaxel är ett alternativ med gynnsammare toxicitetsprofil, speciellt för patienter med njurpåverkan, då karboplatindosen baseras på glomerulär filtration. Hörselpåverkan har ännu inte påvisats efter karboplatinbehandling under graviditet.
Antiemetika
Det finns inga hinder för att använda antiemetika i form av metoklopramid, 5-HT-antagonister, NK1-antagonist (aprepitant) och kortikosteroider (dock inte under första trimestern). Granulocytstimulerande faktorer kan användas.
Graviditetsavslut
Graviditeten avslutas alltid med sectio, om möjligt efter 34–35 fullgångna veckor. Vaginal förlossning är kontraindicerad vid invasiv livmoderhalscancer under graviditet, p.g.a. risken för spridning till vagina/vulva i samband med förlossning. Det finns inga hinder för att ge kortikosteroider för fetal lungmognad. Ett intervall på tre veckor mellan senaste cytostatikabehandling och sectio ska eftersträvas, för att undvika infektions- och blödningskomplikationer. Radikal kirurgi med lymfkörtelutrymning kan utföras i samma seans under förutsättning att en erfaren tumörkirurg deltar.
Placenta bör alltid skickas till patolog med frågeställningen metastaser. PAD ska tas upp på MDK inför ställningstagande till postoperativ behandling, där primär tumörstorlek och grad av respons på ev. NACT är faktorer av betydelse förutom övriga indikationer enligt riktlinjer för icke-gravida.
